Se facessimo una fotografia di tutto il sangue contenuto nel nostro corpo, ne troveremmo quasi il 60% nelle vene: pazzesco!
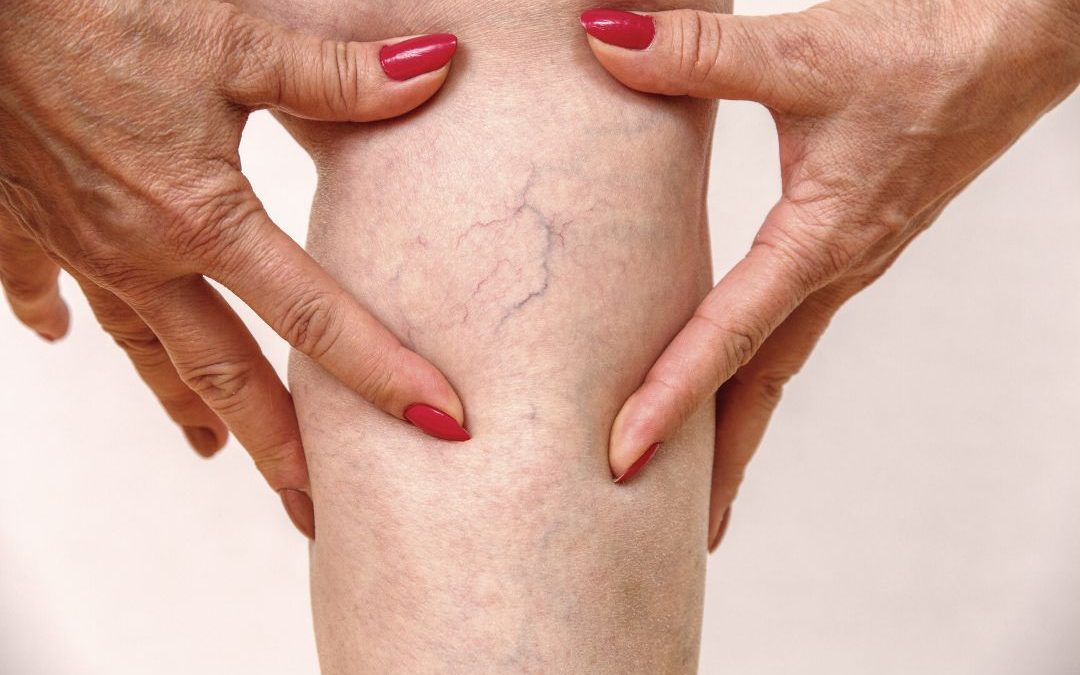
Le vene sono il sistema idrico deputato al drenaggio dei liquidi dagli organi e apparati al cuore, la pompa di tutto il sistema. Quando la vena si sfianca diventa inefficiente. Esiste una tendenza alla fragilità capillare e alla lassità delle pareti delle vene che, se non trattata subito, può innescare un circolo vizioso di difficile soluzione e che purtroppo sfocia nella chirurgia.
Le valvole delle vene che si dilatano non saranno più continenti, e il sangue ristagnerà aumentandone la pressione al suo interno che porterà ad un’ulteriore dilatazione e sfiancamento: la così detta varice. Colpisce quasi il 30 % della popolazione.
Sovente le varici sono dilatazioni sacculari conglomerate, le une vicino alle altre, tortuose, così da formare dei gavoccioli. Agli arti inferiori le varici tendono ad autoalimentarsi, specie se lo stile di vita che ne ha portato alla formazione non si modifica. Tutto l’anno, ogni giorno possiamo aiutare il ritorno venoso verso il cuore del sangue stagnante nelle vene delle gambe attraverso la pompa muscolare (camminate in punta di piedi), la posizione sdraiata a gambe alte (nella posizione eretta invece la pressione alla gambe aumenta fino a 10 volte rispetto alla posizione distesa), elastocompressione (calze elastiche), assunzione di alimenti funzionali della famiglia dei bioflavonoidi (a base di Bromelina, Curcumina, L-Leucina, Diosmina, Ippocastano, Meliloto, Esperidina e Troxerutina. Anche la gravidanza, con il diminuito ritorno venoso a causa dell’ingombro uterino, nonché gli estrogeni che facilitano il rilassamento delle vene, aumentano il rischio di varici. Lo stesso dicasi per gli ambienti caldi che favoriscono la vasodilatazione; non a caso Sebastian Kneipp ideò il percorso che deve a lui il nome, affinché il freddo dell’acqua nelle gambe facilitasse con la contrazione venosa il ritorno sanguigno verso il cuore.
Qual è la storia naturale di una varice alle gambe? La rottura. Solitamente avviene di notte quando si va a letto. L’aumento di pressione sanguigna a livello delle vene, porta alla fuoriuscita di proteine dal lume del vaso verso l’interstizio con la degranulazione di istamina da parte dei mastociti, quindi il senso di prurito. Così magari col tallone ci strofiniamo la pelle assottigliata sotto la varice ipertesa, che pertanto si rompe ulcerando la pelle e schizzando il sangue ad alta pressione in un rigolo senza fine.
Ma perché la pressione è così alta? Mica è un’arteria! Purtroppo la colonna di sangue ristagnante dal cuore fino alla gamba, sotto la spinta della forza di gravità, è parecchio pesante e può raggiungere anche i 100 mm di Mercurio. Ecco perché la varice zampilla.
Cosa fare subito? Compressione per 10 minuti, anche con un asciugamano. Piano piano il sangue venoso si coagulerà sotto spinta della contropressione che esercitiamo noi.
Cosa fare poi? Visita dal Chirurgo Vascolare. Questi potrà procedere in due modi:
- Classico intervento di stripping della vena Safena, ovvero sua rimozione e chiusura delle sue perforanti
- Scleroterapia, ovvero l’iniezione all’interno delle vene di sostanze chimiche che determinano prima la formazione di un trombo al loro interno, quindi la trasformazione fibrosa della vena, ovvero in una sorta di tubo pieno di cicatrice. Trova indicazione nelle varici più piccole, come le telangiectasie reticolari superficiali.
- Laser Endovascolari: attraverso il calore vanno ad eliminare le vene varicose diminuendo il recupero post trattamento, i lividi ed il dolore. L’energia termica causa infiammazione del lume della vena, quindi fibrosi e chiusura della stessa, un po’ come quando un chirurgo oblitera con l’elettrobisturi un vaso sanguigno, coagulandolo.
Se ritardiamo la visita dal Vascolare o procrastiniamo il suo intervento, cosa succederà? Bisognerà andare dal Chirurgo Plastico esperto di VULNOLOGIA, ovvero di ferite difficili. La varice rotta infatti avrà creato una ferita che non guarisce dopo 6 settimane, anzi cronicizza. Si riconosce perché i bordi sono frastagliati, di colore bluastro, congesti, non molto ripidi a differenza dell’ulcera arteriosa, e fa male se la tocchiamo. Il fondo dell’ulcera spesso è coperto da fibrina e detriti in via di decomposizione, detti slough. La terapia consisterà in medicazioni avanzate a base di collagenasi e fibrinolitici per pulire il fondo, nei casi resistenti bisognerà effettuare in sala operatoria un debridement dell’ulcera con idro-bisturi. Poi si applicheranno medicazioni a base di acido ialuronico o collagene, che fungono da scaffold per le cellule epiteliali dei bordi dell’ulcera per ripopolarne il fondo, mentre il tessuto di granulazione rosso dal fondo inizia a crescere. A volte si applicano idrogel per tenere l’ambiente caldo umido, assieme ad idrocolloidi a base di argento, con scopo antisettico. Nei pazienti che lamentano dolore si può applicare localmente, vicino all’ulcera, un cerotto che rilascia anestetico in modo graduale e controllato. A volte si usano anche innesti di cute bioingegnerizzata a fine di chiudere prima una ferita che potrebbe non chiudersi mai.
Ma la cosa migliore da fare in medicina è sempre la prevenzione, è più semplice, efficace ed economica. Ecco perché bere molto, mangiare sano, muoversi spesso ed assumere flebotonici è di fondamentale importanza per invecchiare con tanta salute e benessere.